 Предпосылки
Предпосылки
Ряд сопутствующих заболеваний и факторов образа жизни способствует прогнозированию подагры. Мы поставили целью выявить дискретные фенотипические кластеры этих факторов в шведском популяционном исследовании в области здравоохранения. В данных кластерах мы рассчитали и сравнили заболеваемость подагрой и относительный риск развития подагры.
Методика
Для группирования близкородственных переменных и получения однородных кластеров индивидуумов (n = 22057) в когорте Мальменского профилактического проекта (MPP) был проведен кластерный анализ. Переменные, сгруппированные в кластеры, включали ожирение, дисфункцию почек, сахарный диабет (СД), гипертонию, сердечно-сосудистые заболевания (ССЗ), дислипидемию, легочную дисфункцию (ЛД), курение и применение диуретиков. Для каждого кластера были рассчитаны показатели заболеваемости и отношения рисков (ОР) для подагры с поправкой на возраст и пол.
Результаты
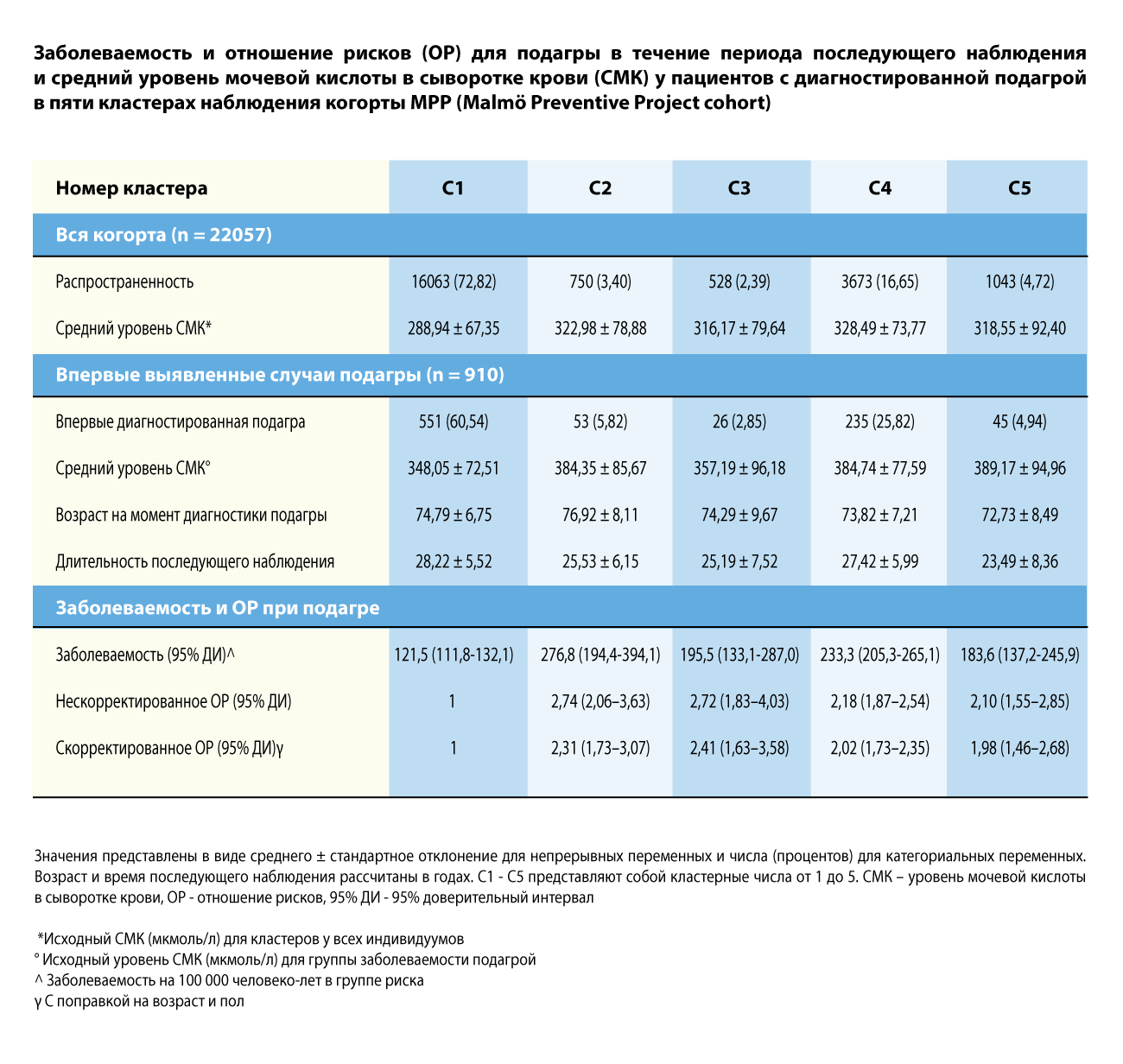
Было выделено пять кластеров (С1-С5). Кластер С1 (n = 16063) характеризовался небольшим количеством сопутствующих заболеваний. У всех участников С2 (n = 750) была дисфункция почек (100%), и ни у одного из них не было ССЗ. В кластере С3 (n = 528) у 100% имелись ССЗ, и большинство участников были курильщиками (74%). В кластере С4 (n = 3673) были наибольшие доли индивидуумов с ожирением (34%) и дислипидемией (74%).
В кластере С5 (n = 1043) доля больных СД (51%), артериальной гипертензией (54%) и применяющих диуретики (52%) была самой высокой. Кластер С1 был самым распространенным в популяции (73%), за ним следовал С4 (17%). Эти два кластера включали 86% случаев подагры. Четыре меньших кластера (С2-С5) имели более высокие показатели заболеваемости и 2-3-кратно повышенный риск развития подагры.
Выводы
Было выделено пять различных кластеров, основанных на сопутствующих заболеваниях, связанных с подагрой и факторами образа жизни. Большинство случаев подагры произошло в кластере с несколькими сопутствующими заболеваниями, и четыре каскада сопутствующих заболеваний в целом оказали умеренное влияние на заболеваемость подагрой.
Tahzeeb Fatima , Peter M Nilsson , Carl Turesson , Mats Dehlin , Nicola Dalbeth , Lennart T H Jacobsson , Meliha C Kapetanovic
Arthritis Res Ther. 2020 Oct 16; 22 (1): 244
PMID: 33066806
PMCID: PMC7566061
DOI: 10.1186/s13075-020-02339-0
The absolute risk of gout by clusters of gout-associated comorbidities and lifestyle factors-30 years follow-up of the Malmö Preventive Project
Background
Gout is predicted by a number of comorbidities and lifestyle factors. We aimed to identify discrete phenotype clusters of these factors in a Swedish population-based health survey. In these clusters, we calculated and compared the incidence and relative risk of gout.
Methods
Cluster analyses were performed to group variables with close proximity and to obtain homogenous clusters of individuals (n = 22,057) in the Malmö Preventive Project (MPP) cohort. Variables clustered included obesity, kidney dysfunction, diabetes mellitus (DM), hypertension, cardiovascular disease (CVD), dyslipidemia, pulmonary dysfunction (PD), smoking, and the use of diuretics. Incidence rates and hazard ratios (HRs) for gout, adjusted for age and sex, were computed for each cluster.
Results
Five clusters (C1-C5) were identified. Cluster C1 (n = 16,063) was characterized by few comorbidities. All participants in C2 (n = 750) had kidney dysfunction (100%), and none had CVD. In C3 (n = 528), 100% had CVD and most participants were smokers (74%). C4 (n = 3673) had the greatest fractions of obesity (34%) and dyslipidemia (74%). In C5 (n = 1043), proportions with DM (51%), hypertension (54%), and diuretics (52%) were highest. C1 was by far the most common in the population (73%), followed by C4 (17%). These two pathways included 86% of incident gout cases. The four smaller clusters (C2-C5) had higher incidence rates and a 2- to 3-fold increased risk for incident gout.
Conclusions
Five distinct clusters based on gout-related comorbidities and lifestyle factors were identified. Most incident gout cases occurred in the cluster of few comorbidities, and the four comorbidity pathways had overall a modest influence on the incidence of gout.
